Criterios de cribado y abordaje terapéutico para EPID en AR

La EPID es una de las manifestaciones extraarticulares más frecuente y grave de la artritis reumatoide (AR)1
0,5-1%
de la población general padece AR2
+75%
pacientes desarrollan EPID posteriormente al diagnóstico de AR1
5-10
años
La EPID suele aparecer en los primeros 5-10 años de evolución de la enfermedad1
2ª
La EPID sigue siendo la segunda causa de muerte prematura en la AR1
10-14%
de los casos la EPID precede en meses o años a las manifestaciones articulares1
2,6-8,1
años
Supervivencia media variable desde el diagnóstico de la EPID1
Hasta el momento no existían recomendaciones sobre el cribado de esta complicación, ni en la evaluación inicial ni en el seguimiento de los pacientes con AR.1
SER y SEPAR han promovido la elaboración de un documento de recomendaciones en relación a:
CRIBADO E IDENTIFICACIÓN
Elaborar una propuesta multidisciplinar de criterios de cribado que:1
- Permita la identificación precoz de los pacientes con EPI-AR
- Sirva de referencia para la derivación entre los Servicios de Reumatología y Neumología
MANEJO Y TRATAMIENTO
Elaborar unas recomendaciones multidisciplinares para mejorar el manejo de la EPI-AR.3
En base a su incidencia y prevalencia,
Se recomienda tener siempre en cuenta la posibilidad de una EPID en la evaluación inicial y en el seguimiento de los pacientes con artritis reumatoide4
La EPID es una de las manifestaciones extraarticulares más frecuente y grave de la AR.1
1,05 - 4,14
Incidencia de EPID en AR por 1.000 pacientes
11,9% - 55,7%4
Prevalencia variable EPID en AR
Se recomienda realizar el cribado EPID en pacientes:1
Se realizará el cribado de EPID en estas 3 situaciones clínicas

Pacientes con clínica respiratoria (tos y/o disnea) de >3 meses de evolución
100%
Grado de acuerdoa
(1ª ronda Delphi)


Pacientes en los que se detecten crepitantes tipo velcro en la auscultación respiratoria, aunque estén asintomáticos
100%
Grado de acuerdoa
(1ª ronda Delphi)


En los pacientes sin clínica respiratoria y con auscultación respiratoria normal, el cribado se hará de acuerdo con la puntuación obtenida en función del número de factores de riesgo presentes para el desarrollo de esta complicación
78,6%
Grado de acuerdoa
(2ª ronda Delphi)
Conjunto de variables y propuesta de puntuación de cada una de las variables para el cómputo global. Se considerará susceptible de cribado todo paciente que sume ≥5 puntos
 |
Edad ≥60años | 2 puntosb | |
 |
Sexo masculino | 1 puntob | |
 |
Historia de tabaquismo (fumador o exfumador) |
<20 paquetes / año | 2 puntosb |
| ≥20 paquetes / año | 3 puntosb | ||
 |
Duración de la enfermedad >5 años | 1 puntoc | |
 |
Actividad de la enfermedad moderada-alta de forma persistente# | 1 puntoc | |
 |
Serología (solo se cuenta el criterio de mayor ponderación para la puntuación total) |
FR >3 veces LSN | 1 puntoc |
| ACPA 1-3 veces LSN | 2 puntosc | ||
| ACPA >3 veces LSN | 3 puntosc | ||
 |
Historia familiar de EPID | 1 puntoc | |
Cómo hacer el cribado:

En los pacientes con tos y/o disnea >3 meses de evolución se realizará inicialmente Rx de tórax y PFR que incluyan espirometría y DLCO. En función del resultado, se valorará realizar TCAR*
71,4%
Grado de acuerdoa
(3ª ronda Delphi; no consensso)

En los pacientes con crepitantes tipo velcro en la auscultación respiratoria se realizará directamente una TCAR
100%
Grado de acuerdoa
(1ª ronda Delphi)

En los pacientes sin clínica respiratoria y con auscultación respiratoria normal, cuando la puntuación obtenida en función de los factores de riesgo es 5-6, se realizará inicialmente una Rx de tórax y PFR que incluyan espirometría y DLCO. En función del resultado, se valorará realizar TCAR*
78,6%
Grado de acuerdoa
(2ª ronda Delphi)

Si la puntuación es ≥7, realizar directamente una TCAR
85,7%
Grado de acuerdoa
(2ª ronda Delphi)

*Si no disponibilidad o lista de espera excesiva en las PFR, valorar realizar directamente TCAR para agilizar el diagnóstico. El realizar directamente una TCAR, no excluye que se hagan también PFR para evaluar la gravedad de la EPID
71,4%
Grado de acuerdoa
(3ª ronda Delphi)
aPorcentaje de panelistas que otorgaron una puntuación ≥4.bPara el punto de corte y la puntuación de la edad, la puntuación asignada al sexo masculino y la forma de valorar la historia de tabaquismo fue necesaria una tercera ronda, no consiguiéndose el consenso: grado de acuerdo del 71,4% en el caso del sexo y el tabaquismo. Para la edad, fue del 85,7% para el punto de corte de 60 años y del 57,1% para la puntuación asignada. c≥75% tras las dos rondas telemáticas del Delphi. DAS28-VSG promedio >3,2 desde el diagnóstico de la enfermedad en AR de inicio (tiempo desde el diagnóstico ≤12 meses) o DAS28-VSG >3,2 durante un mínimo de 6 meses en AR establecida.
Para el tratamiento de los pacientes con EPID asociada a AR se recomienda un manejo terapéutico multidisciplinar.3
Recomendaciones según las diferentes opciones de tratamiento3
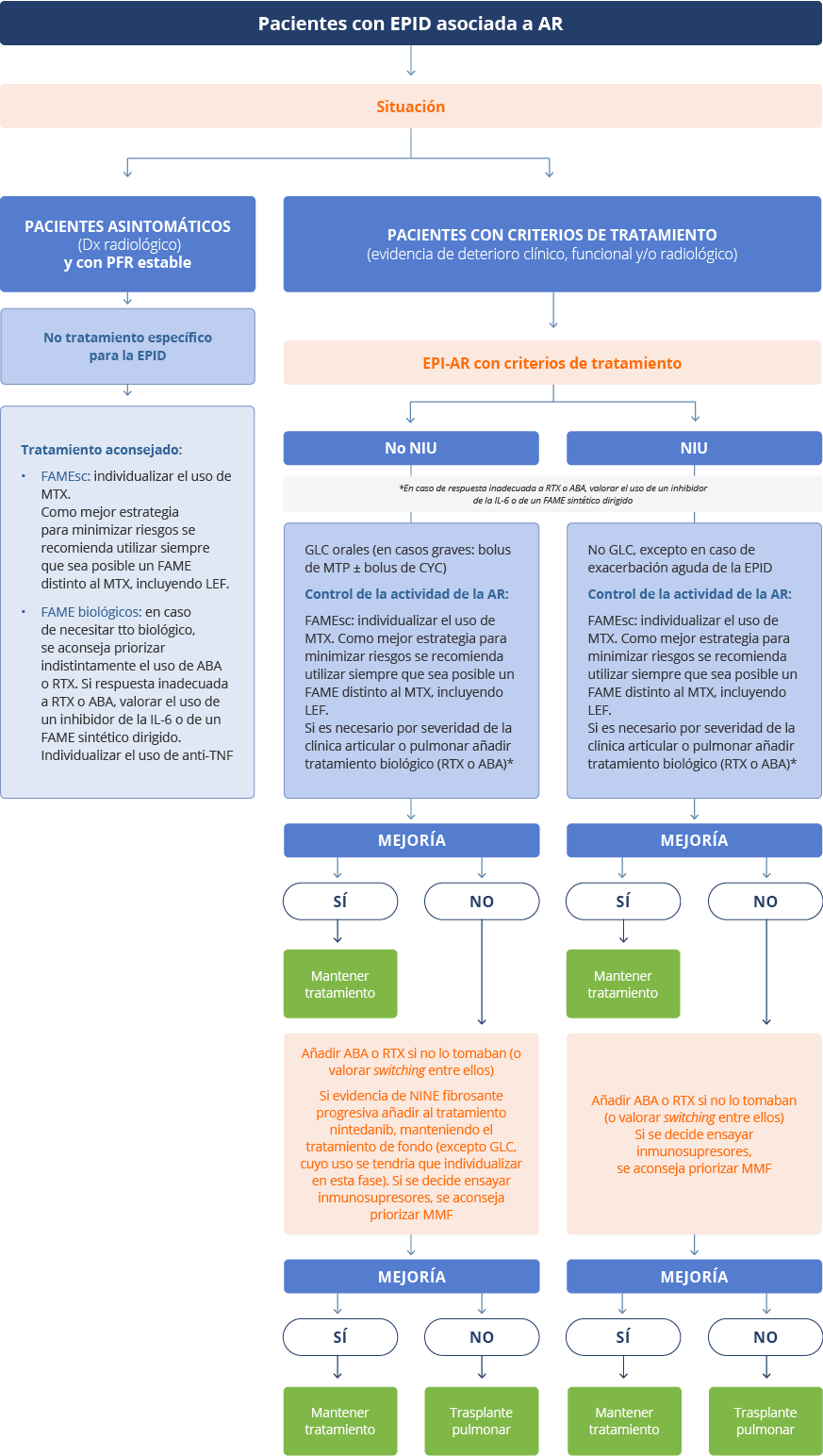
Nintedanib ha sido aprobado por la Agencia Española de Medicamentos para el tratamiento de otras enfermedades pulmonares intersticiales (EPI) fibrosantes crónicas con un fenotipo progresivo.5
aLa aparición de la enfermedad pulmonar intersticial difusa es más frecuente durante los primeros 5 a 10 años de la enfermedad, habiéndose estimado una prevalencia del 44% en pacientes con más de 5 años de evolución (diagnóstico por tomografía computarizada). Tabla adaptada de Narváez J, et al. 2022.
ABA: abatacept; ACPA: anticuerpos anti-péptido cíclico citrulinado; AR: artritis reumatoide; CYC: ciclofosfamida; DAS28: Disease activity score-28; Dx: diagnóstico; EPID: enfermedad pulmonar intersticial difusa; EPI-AR: EPID asociada a artritis reumatoide; FAME: fármacos antirreumáticos de acción lenta moduladores de la enfermedad; FAMEsc: FAME sintéticos clásicos; GLC: glucocorticoides; IL-6: interleucina 6; LEF: leflunomida; LSN: límite superior a la normalidad; MMF: micofenolato; MTX: metotrexato; MUC5B: mucina 5B; NINE: neumonía intersticial no específica; PFR: pruebas de función respiratoria; RTX: rituximab; SEPAR: Sociedad española de Neumología y Cirugía Torácica; SER: Sociedad Española de Reumatología; TCAR: tomografía computarizada de alta resolución; TNFa: factor de necrosis tumoral; VSG: Velocidad de sedimentación globular.
Referencias
- Narváez J, et al. Screening criteria for interstitial lung disease associated to rheumatoid arthritis: Expert proposal based on Delphi methodology. Reumatol Clin (Engl Ed). 2022:S2173-5743(22)00095-8.
- Barbadillo C. Artritis reumatoide (I). Medicine. 2013;11(30): 1841-1849.
- Narváez J, et al. SER-SEPAR recommendations for the management of rheumatoid arthritis-related interstitial lung disease. Part 2: Treatment. Reumatol Clin (Engl Ed). 2022:S2173-5743(22)00125-3.
- Rodríguez Portal JA, et al. SER-SEPAR recommendations for the management of rheumatoid arthritis-related interstitial lung disease. Part 1: Epidemiology, risk factors and prognosis. Reumatol clin. 2022;18(8):443-452
- Ficha técnica OFEV®. Disponible en https://cima.aemps.es/cima/dochtml/ft/114979004/FT_114979004.html
ILD.0903.052023
